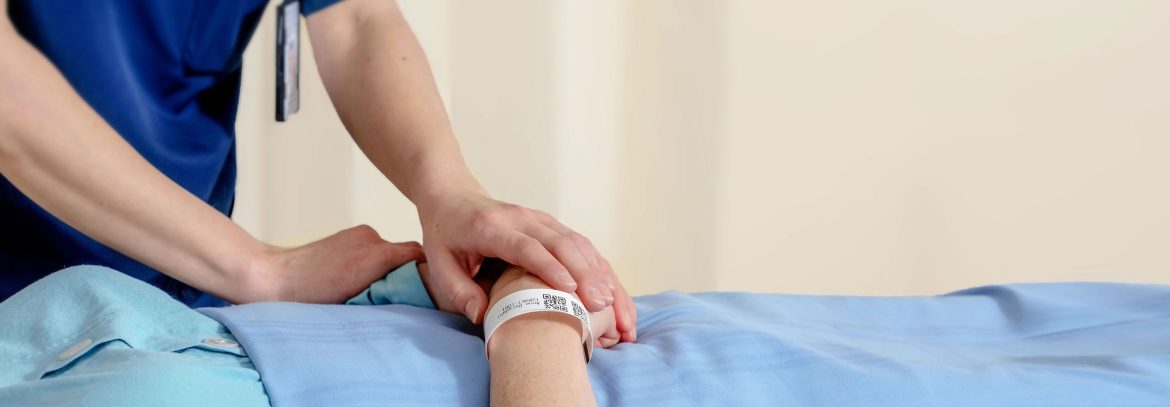
Potilaan virheetön tunnistaminen on potilasturvallisuuden perusta, mutta toisaalta tunnistamisessa voi tapahtua virheitä, joista voi aiheutua merkittävää haittaa potilaille. Tutkimusten mukaan sähköinen tunnistaminen parantaa potilasturvallisuutta.
Maailman terveysjärjestö WHO:n mukaan potilaan virheellinen tunnistaminen on yksi yleisistä vältettävissä olevien potilasvahinkojen syistä1 ja virheellisen tunnistamisen aiheuttamat haitat onkin arvioitu kansainvälisesti erittäin merkittäviksi2. Myös Suomessa on tehty tutkimusta asiaan liittyen ja esimerkiksi noin kolmasosassa säteilyn käyttöön liittyvistä haittatapahtumista juurisyynä oli virheellinen tunnistaminen3.
Pahimmillaan virheellinen tunnistaminen voi aiheuttaa vakavia potilasturvallisuusriskejä ja haittoja, esimerkiksi potilaan joutumiseen väärään toimenpiteeseen, kuten leikkaukseen.1, 2 Tunnistamiseen liittyvät virheet ovat kuitenkin aina vältettävissä ja niiden riskiä voidaan merkittävästi vähentää oikeilla toimilla4, 5.
Potilaan tunnistamisella tarkoitetaan prosessia ja keinoja, joilla varmistetaan, että oikea potilas saa hänelle tarkoitetun hoidon, hoivan tai palvelun sekä välitetään tieto potilaan identiteetistä täsmällisesti ja luotettavasti koko hoitoprosessin läpi.5, 6
Virheetön tunnistaminen on potilasturvallisuuden perusta
Potilaan virheetön tunnistaminen on potilasturvallisuuden perusta kaikissa tutkimus- ja hoitotilanteissa2. Virheettömän tunnistamisen perusteisiin kuuluu esimerkiksi, että potilaan henkilöllisyys tarkastetaan vähintään kahdesta tunnisteesta, joista kumpikaan ei saa olla potilaan huoneen tai vuoteen numero. Myös hoitajalle tutun potilaan henkilöllisyys tulisi tarkistaa.2, 4
Kaikilla osastohoidossa olevilla potilailla on oltava tunnisteranneke. Tutkimusnäyttö siitä, että viivakoodin sisältävät tunnistusrannekkeet vähentävät potilaan tunnistamisvirheitä, on vahva.2 Asiakas- ja potilasturvallisuuskeskuksen mukaan potilaan henkilöllisyys olisi varmistettava sähköisesti lukemalla rannekkeen viivakoodi tai muu vastaava tunnistetieto suoraan potilastietojärjestelmään tai muulla sähköiseen tunnistamiseen soveltuvalla järjestelmällä, jos mahdollista.5 Myös WHO on jo pitkään suosittanut teknologisten ratkaisujen käyttämistä tunnistamisen apuna, jotta virheiltä vältyttäisiin4.
Virheettömän tunnistamisen merkitys korostuu lääkehoidossa
Potilaan virheettömän tunnistamisen merkitys korostuu lääkehoidossa. Lääkehoitoprosessi on altis virheille7, ja jopa kymmenen prosenttia ilmoitetuista lääkehoidon vaaratapahtumista liittyy asiakkaan tai potilaan tunnistamisessa tapahtuneeseen virheeseen8. Sähköisestä tunnistamisesta on tässäkin hyötyä: viivakoodiavusteisen lääkkeenantoprosessin on todettu lisäävän turvallisuutta9 ja vähentävän lääkkeenantovirheitä jopa 43,5 %10.
Erityisesti katkeamattoman lääkehoitoprosessin kannalta on keskeistä, että potilas tunnistetaan sähköisesti kaikissa lääkehoidon kriittisissä vaiheissa. STM:n katkeamatonta lääkehoitoprosessia koskevassa työryhmämuistiossa todetaan, että sairaalahoidossa kaikki lääkkeet, myös säännölliset, kirjataan aina annetuksi. Lääkkeen antaja tekee lääkkeen antokirjausmerkinnän reaaliaikaisesti esimerkiksi mobiililaitteen avulla.11
Lähteet:
1. WHO (2023): Patient safety. Viitattu 22.9.2023.
2. Hotus (2021): Onnistu laboratorionäytteissä – suositus tutkimusten valinnasta, potilaan tunnistamisesta ja ohjaamisesta. Hotus-hoitosuositus.
3. Tarkiainen et al. (2020): Adverse events due to unnecessary radiation exposure in medical imaging reported in Finland. Radiography 26(4): E195-E200.
4. WHO (2007): Patient Identification. Patient Safety Solutions, volume 1, solution 2.
5. Asiakas- ja potilasturvallisuuskeskus (2021): Kuvaus tunnistamisen menettelyistä.
6. ECRI institute (2016). Patient Identification: Executive Summary.
7. Elliott et al. (2021): Economic analysis of the prevalence and clinical and economic burden of medication error in England. BMJ Quality of Safety 30: 96-105.
8. Duodecim oppiportti (2022): Potilaan tunnistamisen hyvät käytännöt. Viitattu 22.9.2023.
9. Holden et al. (2011): That’s nice, but what does IT do? Evaluating the impact of bar coded medication administration by measuring changes in the process of care. International Journal of Industrial Ergonomics 41(4): 370-379.
10. Thompson et al. (2018): Implementation of Bar-Code Medication Administration to Reduce Patient Harm. Mayo Clinic Proceedings: Innovations, Quality & Outcomes. 2(4):432-351.
11. STM (2020): Katkeamaton lääkehoito: työryhmämuistio toimintamalleista sairaalassa.